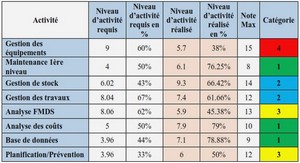
Toxidermie au paracétamol et aux AINS
Durant une période de 9 mois, nous avons colligé 15 cas de toxidermies au paracétamol et aux AINS recensés dans le centre de référence de dermatologie de l’HALD et dans la clinique SUMA à Dakar. Les limites de notre travail étaient la courte durée de l’étude qui n’a pas permis de recenser un plus grand nombre de cas et la non réalisation du test de provocation oral. Nous avons pu cependant mettre en évidence, une plus grande fréquence de réaction du paracétamol (1/3 de l’ensemble des molécules) et une pluralité des familles des AINS recensées (4 familles) dominé par l’Ibuprofène R . Une gravité des réactions cutanées dans presque la moitié des cas dominées par le SSJ, l’anaphylaxie grade II et l’érythrodermie dans 2 cas chacune. Une nette majorité des formes retardées (60 % des cas). Une positivité des pricks médicamenteux dans 13 % des cas et l’IDR dans 7 % des cas; cette immunoallergenicité concernait le paracétamol dans 2 cas et l’Ibuprofène R dans 1 cas. I-Aspects épidémiologiques Dans notre étude, le paracétamol constituait la molécule la plus utilisée (37 %), suivie de l’IbuproféneR (27 %) puis du NiflurilR (11 %) suivi du BrexinR et le MefenalR à égalité dans 5 %. En effet le paracétamol et les AINS figurent parmi les substances thérapeutiques les plus utilisées dans le monde. En effet selon l’ANSM (Agence Nationale de Sécurité du Médicament), le Paracétamol est la substance active la plus vendue en France, sa consommation a augmenté de 53 % en 10 ans [2] suivie de la codéine en association et de l’Ibuprofène R en troisième position [3]. Les AINS font partie des douze molécules les plus vendues au 1er janvier 2012 parmi les 2400 substances actives différentes référencées sur le marché officinal français [3]. En plus d’être considérées comme très sûres, elles ont l’avantage d’être peu couteuses, d’avoir peu de contre-indications, de pouvoir être prescrites à tout 32 âge et d’être dénuées d’effets indésirables lorsqu’elles sont utilisées à la posologie recommandée [32]. La plus grande fréquence de réaction avec le paracétamol constitue une particularité de notre étude puisque c’est un médicament réputé inoffensif [5]. Une étude toxicologique effectuée par Megarbane [47] portant sur la toxicité du paracétamol l’avait déjà qualifié comme étant une des plus grands pourvoyeuses d’intoxications et de décès du fait de son agressivité sur le foie. En effet en surdose elle est responsable d’une cytolyse et d’une nécrose hépatocytaire dosedépendante, initiée par la formation de son métabolite réactif, la N-acétyl-pbenzoquinone imine (NAPQI), produit par le cytochrome P450 2E1. L’ibuprofène est l’AINS le plus noté dans notre étude, en effet il est l’anti inflammatoire le moins cher, le plus vendu dans le monde. Fougerai [36] dans son étude menée à Rouen a rapporté que l’Ibuprofène R représente 1 % des EI totaux et 1,5 % des EI cutanés en 2015. La fréquence de réaction au paracétamol a été décrite dans la littérature. Daghfous [31] dans son étude réalisée au centre de pharmacovigilance de Tunis avait recensé 119 cas de réaction au paracétamol. Lebrun et al [42] ont mené une enquête en France à partir de la base nationale de la pharmacovigilance recensant 112 cas déclarés de toxidermie grave au paracétamol entre 2002 et 2013. Briant [21] dans son étude réalisée à Nantes a rapporté 257 cas de réaction liée au paracétamol. La fréquence de réaction aux AINS est aussi décrite dans la littérature. Bauvin et al [16] ont recensé 254 patients hypersensibles aux AINS. Dona et al [34] avaient recensé 659 cas présentant une hypersensibilité aux AINS. Dans notre série le polymorphisme clinique était la règle avec 8 tableaux cliniques différents, dominés par l’urticaire suivie de l’EMP dans 3 cas chacun puis le SSJ, l’anaphylaxie grade II et l’érythrodermie dans 2 cas chacun et enfin la PEAG, l’angiœdème localisé et l’EPF chacun 1 cas.
Aspect étiologiques
Dans les toxidermies, deux mécanismes peuvent être responsable, on distingue celui pharmacologique et celui immuno-allergique [64]. Dans notre série les mécanismes pharmacologiques ont dominé en effet ils représentent le principal mécanisme pouvant expliquer la négativité des tests puisque les réactions immuno-allergiques n’ont été démontré que dans 3 cas. Les phénomènes pharmacologiques sont aussi bien notés pour le paracétamol que les AINS. Dona et al [34] dans leur étude portant sur une cohorte plus large de 650 cas hypersensibles aux AINS avait retrouvé une réaction pharmacologique dans 76 % et immuno-allergique dans 24 %. Pontac [59] dans son étude portant sur 112 38 cas d’HS aux AINS et au paracétamol avait noté une réaction pharmacologique (80 %) et immuno-allergique (20 %). Le mécanisme de l’HS non allergique aux AINS et au paracétamol consisterait en un blocage de la production des prostaglandines (PGs), et notamment de la PGE2, suite à une inhibition de la COX-1. La PGE2 exerce des effets inhibiteurs sur la 5-lipooxygénase (5LO), une enzyme responsable de la production des leucotriènes (LTs) histaminolibérateurs, vasodilatateurs, vasoperméatifs, constricteurs du muscle lisse et proinflammatoires. L’inhibition de la COX-1 entraînerait ainsi indirectement une majoration de la production des leucotriènes B4 et C4 et finalement du LTD4 par les basophiles, les mastocytes et les éosinophiles, et une histamino libération non spécifique. Les AINS stimulent également la production de certaines cytokines proinflammatoires et histamino libératrices comme l’interleukine (IL)-1, l’IL-5 et le tumor necrosis factor alpha (TNF-α) [60]. La classification des AINS et du paracétamol selon leur capacité de blocage du plus important (aspirine) au moins puissant (inhibiteurs sélectifs de Cox2) a été précisée par Asero et al [6]. Pour les patients ayant une intolérance pharmacologique portant sur la COX-1, il peut y avoir des réactions avec des AINS de classes chimiques différentes. Ce sont des cross-intolérants. L’alternative thérapeutique consiste donc en la vérification, dans un service spécialisé, de la tolérance d’un inhibiteur sélectif de la COX-2. Il existe par ailleurs des mono-intolérants qui pour certains sont sans doute des patients ayant une allergie à une molécule donnée [9], il convient d’opter pour un AINS de structure différente, même non sélectifs pour la COX-2. En cas de doute sur la nature de la réaction, il convient d’opter pour un inhibiteur sélectif de la COX-2. Un phénomène de surdosage n’a pas été noté dans notre série. 39 L’immuno-allergenicité a été démontré dans 3 cas par la positivité des PT dans 2 cas d’anaphylaxie grade II et l’IDR dans 1 cas d’EMP localisé. Les PT étaient positifs dans 1 cas d’anaphylaxie au paracétamol aux dilutions 10-1 et à la solution mère avec un diamètre de la papule mesurant 3 mm et 4 mm et dans 1 cas d’anaphylaxie à l’Ibuprofène R , positifs aux dilutions 10-2 et 10-1 avec un diamètre respectif des papules de 3mm et de 4 mm. L’IDR était positive après 24 h dans 1 cas d’EMP localisé au paracétamol à la dilution 10-2 avec un diamètre de la papule mesurant 10 mm. Briant [21] dans son étude portant sur 245 cas d’HS au paracétamol a noté une positivité des tests dans 16 des 54 PT effectués et dans 15 des 54 IDR effectués. Bauvin et al [16] dans son étude portant sur 254 d’HS aux AINS a noté 1 PT positif pour l’Ibuprofène R (1/173) et 16 IDR positives pour le Kétoprofène R (1/218), l’Ibuprofène R (7/146), le Diclofénac R (7/190) et le PiroxicamR (1/197). Les PT étaient négatifs dans 13 cas sur 15, il s’agissait de 6 PT au paracétamol et 7 PT aux AINS. Les IDR étaient négatives dans 4 cas sur 5, il s’agissait d’urticaire dans 1 cas, d’EMP profus dans 1 cas, d’érythrodermie dans 1 cas et d’EPF dans 1 cas. Elles n’ont pas été réalisées par contre-indication de principe chez la femme enceinte [57] et dans les formes graves [14], après la positivité d’un PT et devant la non disponibilité des formes injectables [11]. Ces cas de négativité peuvent correspondre soit à des réactions pharmacologiques soit à des faux négatifs notamment dans les SSJ, l’EPF et la PEAG qui sont d’origine immuno-allergique [12]. Par ailleurs ils n’ont pas exclu leur imputabilité car la majorité des réactions sont pharmacologiques et donc ne répondent pas aux principes des tests [61]. Le protocole que nous avons utilisé est celui proposé par Barbaud et al [15] dans l’expérience de la pharmacie des hôpitaux Maringer-Villemin-Fournier du CHU de Nancy, qui compte tenu des demandes répétées des pharmacies spécialisées ont réalisé un guide de bonne pratique de préparations des tests cutanés. Dans notre étude les patchs tests étaient négatifs dans les 15 cas.
INTRODUCTION |