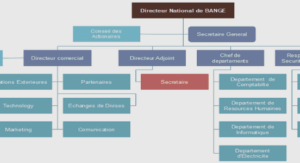
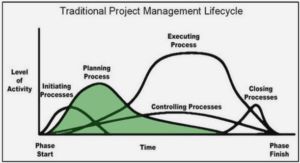
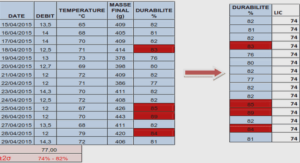
Structure et fonctionnement de l’hôpital l’ouverture de l’hôpital
La filière de soins comme objet nouveau du contrôle de gestion intra hospitalier
Le pôle a voulu créée des synergies, mais fait courir le risque d’un niveau de stratification supplémentaire et donc d’un pôle au mieux comme « coquille vide » au pire, comme source de cloisonnement supplémentaire. Or, la transversalité est rendue nécessaire par la transformation des processus de production, plus complexes et mis en œuvre dans un contexte d’accélération de la prise en charge et d’intensification des soins. La conduite de tels processus reste un problème pour lequel l’expertise des soignants est incontournable, et ce d’autant plus que les personnels administratifs investissent peu dans la connaissance des pratiques médicales et de l’organisation des soins. La modélisation du parcours patient en vue d’agrémenter les outils d’aide au pilotage d’un établissement, est un thème novateur auparavant peu abordé en tant que tel. Il en résulte que la bibliographie traitant de ce sujet est restreinte. Elle aborde principalement l’organisation transversale des flux de patient et recouvre un vocable très diversifié, sont ainsi mentionnés les notions de « filière », « trajectoire », parcours de soins », parcours patients », « parcours de la personne hospitalisée » ou encore de « chemin clinique »
L’organisation du parcours patient comme garant de la qualité des soins et la maîtrise des coûts
L’optimisation du séjour hospitalier passe par différentes actions possibles. L’organisation du séjour sur la base de l’agenda du patient, l’amélioration de la coordination en interne à partir d’une gestion des lits efficace, la qualité de la prise en charge de la définition du diagnostic au traitement via des réunions de concertation pluri professionnelles en sont quelques exemples. La recherche de l’efficience passe ainsi par une approche nouvelle du produit hospitalier, non pas centrée sur le GHM, mais dans une vision plus dynamique qui prend en compte l’ensemble du processus de prise en charge du patient à l’hôpital.
Les leviers d’optimisation du séjour hospitalier
L’agenda du patient est l’axe autour duquel se structurent toutes les activités nécessaires à la prise en charge de la pathologie du patient. Il représente une alternative au modèle actuel qui privilégie l’accomplissement des interventions des « métiers », et non les « régulations entre les métiers ». La gestion de l’agenda du patient vise ainsi à réduire les délais d’attente inutiles entre les séquences d’un séjour et les coûts qui leurs sont attachés. Il se traduit par une planification stricte de la journée du patient. Le concept d’agenda du patient repose sur quatre grands principes : Recentrage autour du patient et de l’emploi du temps hospitalier ; Gestion prévisionnelle des soins, promouvant une organisation basée sur les résultats, c’est à dire la production de prises en charge de patients ; Adéquation entre la durée de séjour et les besoins du patient, sans impact des contraintes propres aux professionnels ; Réduction des pertes de temps entre les séquences de prise en charge. La mise en œuvre de cet agenda du patient poursuit des objectifs interdépendants autour de deux piliers de la relation de soins : La sécurité de la prise en charge pour « trouver le bon lit au bon moment », pour le patient programmé ou non ; L’optimisation du processus de prise en charge, c’est-à-dire celle qui s’effectue en un minimum de temps et contribue ainsi à la réduction des coûts. La gestion des lits est un vecteur important pour permettre cette régulation sur la base de l’agenda du patient. Il s’agit d’un actif fondamental de l’hôpital, une référence à laquelle le monde hospitalier est attaché pour décrire une structure, définir un périmètre ou quantifier une activité. A l’entrée du patient : il doit permettre d’accroître la transparence des disponibilités et de pallier l’inadéquation offre / demande, d’autant plus prégnant que le déséquilibre entre programmé et non programmé est important ; Au cours du séjour : il doit se traduire par des DMS réduites par rapport aux seuils, des prises en charge adaptées à la structure d’hospitalisation en vue de concilier efficience et mission d’accueil .