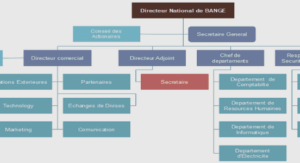
Services d’Aide Médicale Urgente
Enjeux et défis
La diversité des services de soins d’urgence
Les services de soin d’urgence diffèrent d’un pays à un autre et parfois même au sein d’un même pays. Dans cette partie, nous nous intéressons à ces différences et à la manière de les caractériser. 1.1.1 Des modèles formels et informels En fonction du niveau de développement d’un pays, la maturité du système de santé ne sera pas la même. En effet, cela va dépendre des infrastructures à disposition, du niveau de vie et d’éducation de la population, de l’accessibilité au système de soin, de l’équipement disponible, du personnel formé, etc. C’est pourquoi (Sikka et al., 2005) proposent de distinguer deux types d’EMS (Emergency Medical System) : les modèles informels et formels. Les modèles informels se caractérisent par une absence de système pré-hospitalier. Il n’y a pas d’organisation établie pour la réponse à l’urgence ou alors ce qui existe est très rudimentaire. On constate plusieurs niveaux dans les modèles informels : un premier avec une absence totale d’organisation pré-hospitalière où le patient doit s’appuyer sur sa famille, ses amis, ou toute autre personne en dehors de ses proches pour le transporter vers un établissement de santé en cas de besoin. Certains systèmes évoluent lorsque des acteurs dont le rôle premier n’est pas le soin d’urgence commencent à porter secours. Ce peut être le cas lorsque les pompiers ou la police commencent à transporter des patients vers l’hôpital alors que ce n’est pas leur coeur de métier (Mock et al., 2002). Un premier pas dans l’amélioration des systèmes informels consiste à commencer à former des citoyens à l’usage des premiers secours. Les modèles formels se caractérisent par une organisation coordonnée entre plusieurs ressources capables de répondre et assurer le transport des patients depuis le terrain jusqu’à l’établissement de santé adapté à son besoin lorsque cela est nécessaire. La plupart comprennent un numéro d’accès, un système de prise d’appels, un système de répartition, de réponse, de soin et de transport.
La chaîne des urgences : Amont et Aval
L’enchaînement des actions faisant intervenir plusieurs ressources afin de porter secours au patient s’appelle la chaîne des urgences (Yersin, 2006). Celle-ci peut être décomposée en plusieurs étapes. Sikka et al. proposent une décomposition en quatre étapes (Sikka et al., 2005) comme suit : 1. Notifier les autorités compétentes lorsqu’il y a une urgence. 2. Réceptionner cette information puis envoyer des moyens adaptés pour porter secours à l’appelant. 3. Appliquer les soins de première nécessité sur place. 4. Transporter le patient dans une structure adaptée disposant de l’équipement et des équipes nécessaires pour traiter le patient. Toutefois, nous avons préféré retenir pour nos travaux la décomposition en 8 étapes issues du référentiel métier du système français qui nous semble plus précise (France et al., 2015) (cf. figure 1.1). Dans cette figure, nous présentons notre vision de la chaîne des urgences qui vient préciser celle proposée par Sikka et al. et qui s’appuie sur le référentiel métier du système français. 1. Appeler : Composer un numéro d’urgence qui notifie les autorités compétentes lorsqu’il y a urgence. 2. Qualifier et Orienter : Réceptionner cette information, lui affecter une priorité et transférer l’appel au praticien adéquat. 3. Réguler : Diagnostiquer et décider des moyens adaptés pour porter secours. 4. Engager des moyens : Mobiliser les moyens adaptés et transmettre les informations aux équipes de secours. 5. Rejoindre et Stabiliser : Se rendre auprès du patient et stabiliser son état.6. Orienter le patient : Identifier l’établissement de santé le plus adéquat pour envoyer le patient en prenant en compte les places disponibles ainsi que la volonté du patient. 7. Transporter le patient : Transporter le patient jusqu’à l’établissement de santé choisi. 8. Hospitaliser : Procéder à l’admission du patient dans le service idoine. Dans cette chaîne des urgences, on identifie deux macro-étapes. Une première qui concerne la réception, le tri et l’orientation de l’appel, jusqu’à la décision d’envoyer des moyens. Toutes ces activités ont lieu au niveau du centre d’appels. En France, ce dernier est appelé Centre de Réception et de Régulation des Appels (CRRA). Nous nommerons cette partie l’amont de la chaîne des urgences. La deuxième macro-étape se compose de tout ce qui concerne l’intervention sur place, le transport jusqu’au patient, sa stabilisation ainsi que son transfert jusqu’à ce qu’il soit admis dans un service de santé si cela est nécessaire. Nous nommerons cette partie l’aval de la chaîne des urgences.
L’accès aux services d’urgences : numéro unique ou numéros spécialisés ?
La première étape de la chaîne des urgences est donc Composer un numéro d’urgence qui notifie les autorités compétentes. Cette première étape présente déjà des différences notables d’un pays à un autre. L’European Emergency Number Association (EENA) est une organisation non gouvernementale dont la mission est de contribuer à ’amélioration de la gestion de l’urgence pour les citoyens. Une de ses activités consiste notamment à réaliser une veille technologique sur les différentes modalités d’appels dans plusieurs pays. Dans son dernier rapport 1 de décembre 2019, elle mentionne différentes pratiques au sein de l’UE concernant l’accès aux soins d’urgence. En ce qui concerne l’accès aux centres d’appels d’urgences, trois émergent plus particulièrement : 1. Un numéro unique pour toutes les urgences, qu’elles soient médicales, civiles ou criminelles. 11 pays de l’UE adoptent ce mode de fonctionnement : L’Irlande, le Portugal, les Pays-Bas, le Danemark, la Suède, la Finlande, l’Estonie, la Roumanie, la Bulgarie, Chypre et Malte. 2. Un numéro distinct pour chaque type d’urgence. Ce mode de fonctionnement concerne 12 autres pays de l’UE : la France, l’Espagne, l’Italie, L’Autriche, la République tchèque, la Pologne, la Lituanie, la Lettonie, la Slovaquie, la Hongrie, la Croatie et la Grèce. 3. Un numéro commun simplifié pour les urgences médicales et les pompiers, la sécurité civile ayant gardé son propre numéro. C’est le cas pour 4 pays, la Belgique, le Luxembourg, l’Allemagne et la Slovénie. Parmi ces trois moyens de contacter les secours, on constate que 41% des pays de l’UE disposent d’un numéro unique, 44% ont un numéro distinct dépendant du type d’urgence et 15% utilisent un modèle mixte avec un numéro commun pour les urgences médicales et les pompiers et un numéro particulier pour contacter la police. Il n’y a donc pas de système qui prédomine à l’échelle des pays européens, et encore moins d’harmonisation.
Quels sont les différents modèles de décrochés des appels
Une fois l’appel composé en utilisant le bon numéro, il est acheminé vers le centre d’appels adéquat pour être décroché. Plusieurs questions se posent : vers quel centre d’appels doit-il être envoyé s’il y en a plusieurs ? Quelles sont les ressources présentes sur la plateforme téléphonique ? Est-ce que ce sont des ressources généralistes, capables de décrocher tous les types d’urgence ? Ou est-ce que sont des ressources spécialistes d’un type d’urgence en particulier ? L’European Emergency Number Association (EENA) 2 recense six modèles différents de prise en charge des appels. L’étude EUROCALL menée dans 21 centres d’appels de la sécurité civile de 18 pays différents montre l’importance de l’accès au centre d’appels (Nikolaou et al., 2017). En effet, le fait d’avoir une organisation mono ou bi-niveau aura un impact en terme d’accès. 1. Le modèle décentralisé présenté dans la Figure 1.2. Lorsqu’un appelant est dans le besoin, il choisit le numéro qu’il doit composer pour être mis en relation avec le centre d’appels qui est le plus à même de répondre à son besoin : police, pompier ou service médicaux. C’est le cas de la France, de l’Autriche, de l’Allemagne, de l’Italie et de la Norvège. 2. Le premier modèle centralisé (version V1) est présenté dans la Figure 1.3. Lorsqu’un appel arrive, il est d’abord pris en charge par un opérateur de niveau 1 qui demande à l’appelant avec quel centre d’appels d’urgence (gathering) il souhaite être mis en relation, puis il effectue le transfert(dispatching). La phase de récupération des données et d’envoi de moyens est gérée par les spécialistes. C’est le cas notamment de l’Irlande. 3. Le deuxième modèle centralisé présenté dans la Figure 1.4. Lorsqu’un appel arrive, il est aussi décroché par un opérateur de niveau 1, mais celui-ci commence déjà à récupérer de l’information et c’est lui qui décide à quel(s) effecteur(s) (pompiers, policiers ou urgentistes) il doit transférer l’appel. C’est le cas de la Roumanie. 4. Le modèle centralisé et unifié présenté dans la Figure 1.5. Ce modèle est le même que le précédent sauf que tous les acteurs des centres d’appels sont dans un lieu commun. C’est le cas de certaines régions d’Espagne, de la Belgique. 5. Le modèle généraliste présenté dans la Figure 1.6. Dans ce modèle il n’y a qu’un centre d’appels géré par des civils sans spécialisations. Ce sont eux qui gèrent le décroché, la récupération des informations et l’envoi de moyens. La Finlande fonctionne avec ce modèle. 6. Le modèle inter-connecté présenté dans la Figure 1.7. Ce modèle est une variante collaborative où tous les centres d’appels sont connectés entre régions. S’il n’y a pas de ressources disponibles pour décrocher dans le centre d’appels le plus proche, l’appel est redirigé vers un autre centre d’appels. C’est le cas de la Bulgarie, de la République Tchèque et de la Suède.