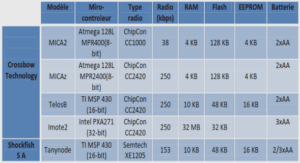
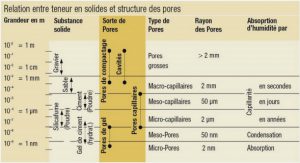
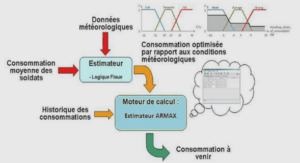
Définitions et diagnostic
Pour conceptualiser l’anorexie mentale et la boulimie, deux conceptions principales sont mises en évidence dans la littérature, soit une conception catégorielle et une conception dimensionnelle. Les deux conceptions sont d’abord exposées pour ensuite présenter les critères diagnostiques de l’anorexie mentale et de la boulimie qui découlent aujourd’hui de l’intégration épistémologique de ces deux conceptions. Conception catégorielle versus dimensionnelle. La conception catégorielle repose sur un système diagnostique qui tente de regrouper les différents troubles de santé mentale en catégories ou en groupes de comportements anormaux variant qualitativement (AP A, 1994). Plus précisément, cette approche conçoit les différents troubles du comportement alimentaire comme des entités distinctes constituées de populations relativement homogènes qui présentent un ensemble de caractéristiques psychologiques, facteurs étiologiques et symptômes psychopathologiques analogues (Jones, 2012). Cette taxonomie qui divise dichotomiquement le normal du pathologique prédomine depuis l’apparition des premiers systèmes nosographiques internationaux (APA, 1952; Organisation mondiale de la santé, 1949). Cette prédominance s’explique principalement par le fait que cette approche permet de faciliter (1) l’étude empirique des troubles de santé mentale; (2) la diffusion des résultats empiriques; (3) l’émission de décisions cliniques; et (4) la sélection les interventions efficientes en fonction de chacun des troubles du comportement alimentaire (Goldberg, 2000). En dépit de ces avantages que nous reconnaissons comme valables, l’approche catégorielle a fortement été critiquée dans les deux dernières décennies, car cette conception présente certaines limites (Markon, Chmielewski, & Miller, 2011).
Premièrement, Dudley, Kuyken et Padesky (20 Il) indiquent que plusieurs individus présentent des psychopathologies qui ne répondent à aucun diagnostic nosographique clair. Ces cas sont donc souvent répertoriés dans des catégories hétérogènes dites résiduelles telles que les « troubles du comportement alimentaire non spécifiés» (p. ex., Keel, Brown, Holm-Denoma, & Bodell, 20 Il). Plus précisément, deux études ont identifié que 50 % de leur échantillon respectif correspondait au trouble du comportement alimentaire non-spécifié selon les critères diagnostiques du DSM-5 (Fairweather-Schmidt & Wade, 2014; Machado, Goncalves, & Hoek, 2013) ce qui suggère que la conception catégorielle ne permet pas d’identifier toutes les configurations diagnostiques observables des troubles du comportement alimentaire (Solomon-Krakus, Uliaszek, & Bagby, 2019). Deuxièmement, Jones (2012) indique que « la classification diagnostique catégorielle est efficiente lorsqu’ il y a des frontières claires délimitant chacun des troubles de santé mentale» tel qu’indiqué dans le DSM-IV (APA, 2000, p. xxxi).
Toutefois, Jones soulève que plusieurs construits psychologiques suivent une distribution continue qui varient le long d’un continuum ce qui amène des problèmes lorsque les cliniciens doivent poser le diagnostic, surtout dans les troubles de santé mentale qui font partie d’une classe de trouble (p. ex., celle des troubles du comportement alimentaire). Par exemple, dans l’anorexie mentale et la boulimie, plusieurs symptômes sont communs aux deux psychopathologies (comportements compensatoires inappropriés, trouble de l’image corporelle, etc.). Ces symptômes dits « transdiagnostiques » entrainent une difficulté à déterminer jusqu’à quel point le symptôme est propre à l’un ou à l’autre des diagnostics. Troisièmement, Dudley et al. (2011) indiquent que les catégories diagnostiques ne distinguent pas les patientes sur la sévérité de leur symptôme, mais plutôt sur la base de la prémisse dichotomique présence/absence du symptôme. Globalement, cette approche est critiquée principalement pour son réductionnisme taxonomique qui ne reflète pas l’hétérogénéité des troubles de santé mentale et les différences individuelles traduisant des réalités cliniques variées et holistiques.
Approche transdiagnostique de l’anorexie mentale et de la boulimie. Selon la catégorisation du DSM-5, l’anorexie mentale et la boulimie font partie d’une même classe de trouble (c.-à-d., les troubles du comportement alimentaire), car ces psychopathologies partagent des caractéristiques psychocomportementales communes. Les patientes anorexiques et boulimiques partagent essentiellement des préoccupations élevées pour l’alimentation, le poids et la forme corporelle qui mènent dans le cas de ces deux troubles à une restriction alimentaire rigide et l’utilisation des mêmes comportements compensatoires inappropriés comme l’EPE ou les vomissements provoqués (APA, 2013). Il appert également que les épisodes d’accès hyperphagiques sont présents à la fois chez les patientes anorexiques et chez les patientes boulimiques (APA, 2013; Casper, Eckert, Halmi, Goldberg, & Davis, 1980; Garfinkel, Moldofsky, & Garner, 1980). Si des différences entre l’anorexie mentale et la boulimie existent, ces différences semblent être de nature quantitative plutôt que qualitative (Gleaves, Lowe, Green, Cororve, & Williams, 2000). Les résultats de l’étude de Gleaves et al. (2000) indiquent que l’anorexie mentale de type boulimique avec purge et la boulimie ne se distinguent sur aucun item du questionnaire Eating Disorder Inventory (Garner, Olmsted, & Polivy, 1983).
La seule différence se situe au niveau de l’indice de masse corporelle (IMC) ce qui peut être expliqué par la différence quantitative de la proportion restriction alimentaire/accès hyperphagiques qui peut avoir un effet sur le poids corporel (Fairburn et al., 2003). Les résultats de l’étude de Gleaves et al. indiquent également que seuls les items de l’échelle « boulimie» distinguent l’anorexie mentale type restrictif de l’anorexie mentale type boulimique avec purge en plus d’un item de l’échelle « inefficacité personnelle ». Cette dernière différence peut être due au sentiment d’échec relié à la non capacité à se restreindre au plan alimentaire. L’ensemble de ces constats indique que les patientes anorexiques type boulimique avec purge partageraient davantage de caractéristiques communes avec les patientes boulimiques qu’avec les patientes anorexiques type restrictif. En revanche, l’étude longitudinale sur sept ans de Eddy et al. (2008) n’a trouvé aucune différence entre l’anorexie mentale de type restrictif et l’anorexie mentale de type boulimique avec purge pour un ensemble de troubles comorbides (p. ex., abus de substance, trouble de la personnalité limite).
De plus, une même personne peut passer d’un diagnostic à l’autre au cours du temps en fonction de la nature et de la fréquence de certaines manifestations de type comportemental (Bulik, Sullivan, Fear, & Pickering. 1997; Castellini et al., 20 Il ; Eddy et al., 2008; Milos, Spindler, Schnyder, & Fairburn, 2005; Ricca et al., 2010; Tozzi et al., 2005). L’étude épidémiologique d’Eddy et al. (2008) qui, rappelons-le, a été effectuée sur une période de sept ans, relève que 72 % des patientes présentant une anorexie mentale lors de l’évaluation initiale ont évolué vers un autre trouble du comportement alimentaire; 48 % d’entre elles ont évolué d’un type d’anorexie mentale à un autre et 34 % ont évolué vers un diagnostic de boulimie. Plus précisément, cette même étude rapporte que 55 % des patientes présentant une anorexie mentale de type restrictif ont évolué vers une anorexie mentale de type boulimique avec purge, alors que 10 % ont évolué vers un diagnostic de boulimie. Ces mêmes auteurs rapportent également que 43 % des patientes présentant une anorexie mentale de type boulimique avec purge ont évolué vers un diagnostic d’anorexie mentale de type restrictif alors que 54 % d’entre elles ont évolué vers la boulimie.
Par ailleurs, l’étude de Milos et al. (2005) relève qu’au suivi à 30 mois, 26 % et 20 % des patientes boulimiques et anorexiques (respectivement) ont évolué vers un trouble du comportement alimentaire non spécifié alors que le passage du trouble du comportement alimentaire non spécifié vers l’anorexie mentale et la boulimie est plus rare (13 % et 3 % respectivement). Milos et al. (2005) révèlent que cette instabilité diagnostique implique un taux de rétablissement faible. En effet, ces auteurs avancent que les déterminants sous-jacents des troubles du comportement alimentaire peuvent être communs et ainsi maintenir le processus psychopathologique. Puttevils, Vanderhasselt et Vervaet (2019) soulignent que cette fluidité diagnostique nous invite à étudier les facteurs transdiagnostiques des troubles du comportement alimentaire. Cette réalité épidémiologique a mené Fairburn et al. (2003) à proposer un modèle transdiagnostique afin d’ expliquer le caractère intermittent et temporaire des symptômes psychopathologiques.
En effet, ces auteurs estiment que ces troubles partagent des facteurs de maintien communs, dont la faible estime globale de soi qui constitue un important obstacle au changement, maintenant les patientes dans les troubles du comportement alimentaire (Garner, 1993). À l’ image de l’approche transdiagnostique, dans le DSM-5 on précise que le diagnostic d’anorexie mentale ou de boulimie sert à décrire l’état psychopathologique actuel de la patiente pouvant évoluer d’un trouble à un autre au cours du temps (AP A, 2013). La Figure 1 vise à présenter une extrapolation du modèle de Fairburn et al. (2003) d’un continuum entre l’anorexie mentale et la boulimie. Ce modèle apparait intéressant afin de conceptualiser les critères de sévérité de l’anorexie mentale et de la boulimie chez les patientes présentant de l’exercice physique dans leur portrait clinique. En effet, ces patientes qualifiées de « patientes exerciseures 1 » peuvent osciller entre la catégorie des troubles du comportement alimentaire non spécifiés et les troubles avérés comme l’anorexie mentale et la boulimie en raison des critères de sévérité définis par le DSM-5 (APA, 2013) qui ne correspondent pas toujours à leur réalité clinique.
Sommaire |